Home » Techniques chirurgicales pour l’obésité
L’obésité est le problème le plus vulnérable de notre époque. De nombreuses personnes en souffrent. Néanmoins, il existe de nombreux types de traitement de cette maladie. Le traitement médical pour la perte de poids est généralement insuffisant. La chirurgie est devenue le pilier du traitement de l’obésité morbide. À cette fin, certaines techniques chirurgicales ont été utilisées au cours des 60 dernières années. Le pontage gastrique Roux-en-Y, la sleeve gastrectomie, l’anneau gastrique ajustable et la dérivation biliopancréatique sont les interventions chirurgicales actuelles les plus couramment pratiquées.
Toutes ces procédures peuvent être réalisées par laparoscopie. La réduction de la prise alimentaire et la satiété précoce dues à la diminution du volume de l’estomac par la chirurgie et à l’altération de l’absorption due à la dérivation entraînent une perte de poids significative. Dans cet article, nous explorons ces traitements. Tout d’abord, nous donnons des informations sur l’obésité. Ensuite, nous examinerons les techniques chirurgicales disponibles pour l’obésité et ce qu’elles représentent.
Mortalité L’obésité est devenue un problème épidémique ces dernières années. En outre, elle arrive en deuxième position, après le tabagisme, parmi les maladies évitables causées par la mortalité. Le tableau 1 montre l’évolution des personnes souffrant d’obésité au cours de la dernière décennie.
Tableau 1 : Évolution de l’obésité au cours de la dernière décennie
| Year | Obezite Rate (%) |
| 2010 | %12.0 |
| 2011 | %12.2 |
| 2012 | %12.4 |
| 2013 | %12.6 |
| 2014 | %12.8 |
| 2015 | %13.1 |
| 2016 | %13.3 |
| 2017 | %13.5 |
| 2018 | %13.7 |
| 2019 | %13.9 |
| 2020 | %14.1 |
| 2021 | %14.3 |
Le tableau 1 montre que l’obésité est en augmentation. Des mauvaises habitudes alimentaires au mode de vie sédentaire, de nombreuses raisons jouent un rôle dans l’obésité. Comment calculer l’obésité ?
Comment calculer l’obésité ? La réponse à cette question est assez simple. Ci-dessous, vous pouvez voir le calcul de l’obésité. Vous pouvez facilement appliquer cette formule vous-même.
Table 2 Calculating Obesity
| BMI (kg/m²) | Classification of Obesity |
| < 18.5 | Thing |
| 18.5-24.9 | Normal |
| 25.0-29.9 | High weight |
| 30.0-34.9 | 1. degree Obesity |
| 35.0-39.9 | 2. degree Obesity |
| ≥ 40.0 | 3. degree Obesity |
Par exemple, si une personne a un poids de 85 kg et une taille de 1,75 m, le calcul de l’obésité est le suivant ;
IMC = poids (kg) / taille au carré (m²) IMC = 85 / (1,75 x 1,75) = 27,8
D’après ce calcul, il/elle fait partie de la catégorie des personnes de poids élevé.
L’obésité n’est pas seulement une maladie physique, elle provoque également de nombreuses maladies psychologiques. Il est donc important de lutter contre l’obésité. Bien que les méthodes non chirurgicales permettent de perdre du poids, 66 % des patients redeviennent obèses en l’espace de 24 mois. L’observance du régime alimentaire par le patient pendant le traitement médical peut permettre de se faire une idée de l’observance du patient après le traitement chirurgical. L’option chirurgicale s’est imposée dans le traitement de l’obésité morbide, car elle est à l’origine de décès précoces dus à des comorbidités et est devenue épidémique.
Le traitement chirurgical de l’obésité morbide est appelé chirurgie bariatrique. La chirurgie bariatrique permet une perte de poids permanente à long terme, prévient de nombreuses comorbidités et augmente la survie en réduisant les effets métaboliques de l’obésité. Seule la chirurgie bariatrique permet une perte de poids durable. La chirurgie bariatrique permet une réduction de plus de 50 % de l’excès de poids.
Le traitement chirurgical fait partie d’un programme bariatrique avec un suivi et des évaluations à long terme. Dans le traitement de l’obésité morbide, la chirurgie est un pilier d’une approche multidisciplinaire. Les résultats du traitement chirurgical sont meilleurs chez les patients motivés, les patients éduqués qui participent aux évaluations multidisciplinaires et les patients chez qui le traitement médical a échoué. La toxicomanie est une contre-indication certaine à la chirurgie. Les conditions requises pour la chirurgie bariatrique ont été définies dans les décisions consensuelles de l’Institut national américain de la santé (NIH) en 1991.
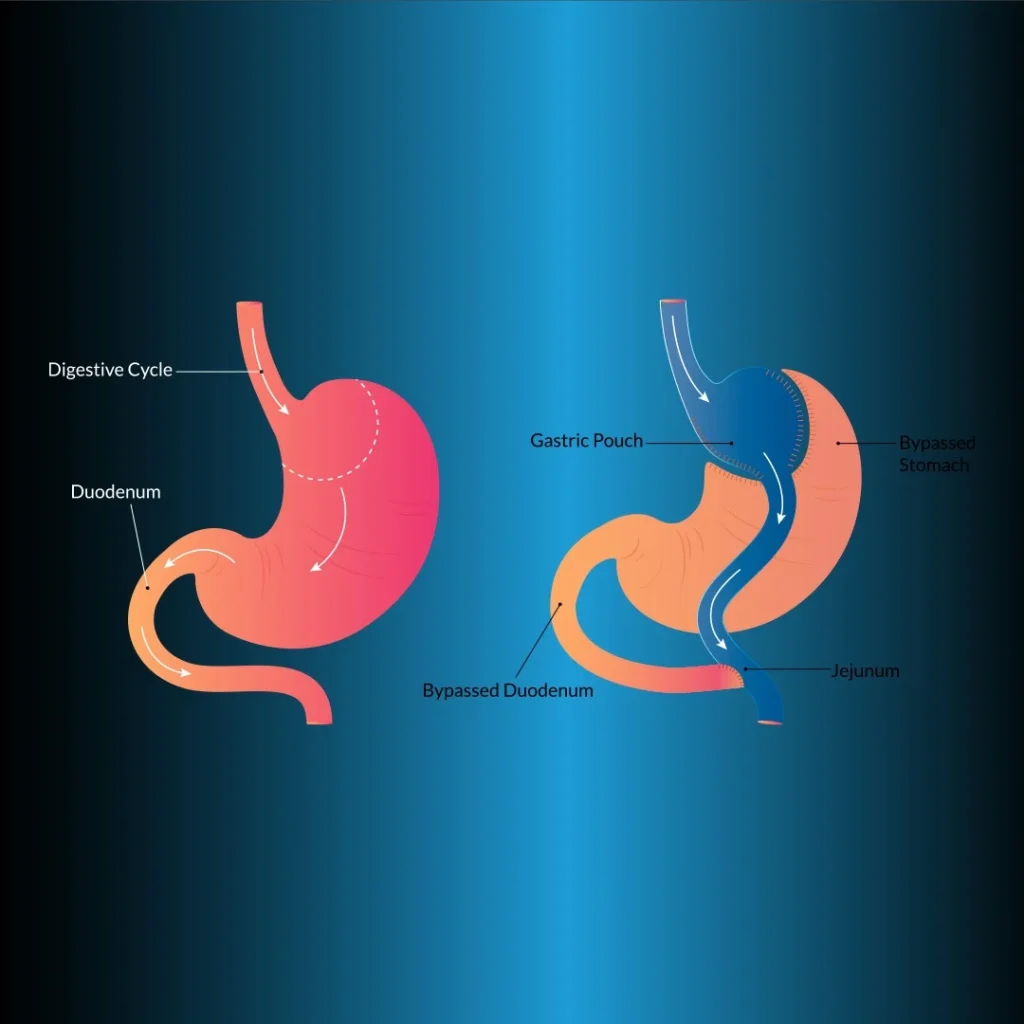
Pontage gastrique laparoscopique de Roux-en-Y (LRYGB)
Il s’agit de la méthode de restriction du volume (restrictive) la plus couramment appliquée. Le LRYGB est considéré comme l’étalon-or dans le traitement chirurgical de l’obésité morbide, car il permet une perte de poids permanente à long terme et présente une morbidité et une mortalité acceptables. La méthode du bypass gastrique en chirurgie bariatrique a été introduite pour la première fois par Edward E. Mason. Dans cette méthode, 90 % du volume de l’estomac est réduit et la malabsorption est obtenue en contournant le duodénum.
La procédure principale de cette technique consiste à créer une poche gastrique de petit volume (<20 ml) complètement séparée de l’estomac au niveau proximal (figure 1). Pour la gastrojéjunostomie, la jambe de Roux peut être remontée en avant du côlon et de l’estomac, en avant du côlon et en arrière de l’estomac, ou en arrière du côlon et de l’estomac. Les techniques de l’agrafeuse circulaire transorale, de l’agrafeuse linéaire, de la suture manuelle ou de l’agrafeuse circulaire transgastrique peuvent être utilisées pour la gastrojéjunostomie. La longueur de la branche biliopancréatique est de 50 cm en aval du ligament de Treitz et la longueur de la branche de Roux est de 100 à 150 cm.
L’estomac est coupé avec une agrafeuse linéaire (60 mm de longueur et 3,8 mm d’épaisseur) à 3-5 cm distalement de la jonction oesophagogastrique, perpendiculairement à la petite courbure, puis la poche est formée en complétant le processus de coupe vers l’angle de sensation. Il est très important d’assurer un soutien hydrique postopératoire et un débit urinaire adéquat. Le suivi postopératoire à la 3e semaine, au 3e mois, au 6e mois et à la première année doit se concentrer sur les résultats et les carences nutritionnelles.
Ces patients perdent 60 à 80 % de leur excès de poids dans l’année qui suit l’opération. En conséquence, les maladies comorbides sont également améliorées de manière significative. La mortalité est <1% et la morbidité est de 15%. Des complications postopératoires telles qu’une fuite (1-2%), une sténose (1-19%), une obstruction de l’intestin grêle, une hernie interne (7%) et un ulcère marginal (3-15%) peuvent survenir. Comme elle peut entraîner une nécrose segmentaire longue, une intervention chirurgicale urgente est nécessaire lorsqu’une obstruction intestinale est envisagée. La RTGB est plus efficace que la LAGB, en particulier dans la prise en charge du diabète de type 2 et des symptômes de la maladie récurrente gastro-œsophagienne (RGO).
La gastrectomie en manchon (SG) a d’abord été introduite en tant que composante restrictive de la chirurgie de DS. Chez les patients très obèses pour lesquels la DS est risquée, la SG seule permet d’obtenir une perte de poids suffisante au début de l’opération. Cette méthode est entrée dans la pratique comme méthode de réduction des risques chez les patients à haut risque qui ne peuvent pas tolérer les procédures à long terme. La sleeve gastrectomie laparoscopique (LSG) est devenue une intervention chirurgicale bariatrique primaire sûre et efficace, très appréciée des chirurgiens et des patients et de plus en plus pratiquée. La LSG représente 5 % de l’ensemble des interventions de chirurgie bariatrique et le nombre de patients augmente rapidement.
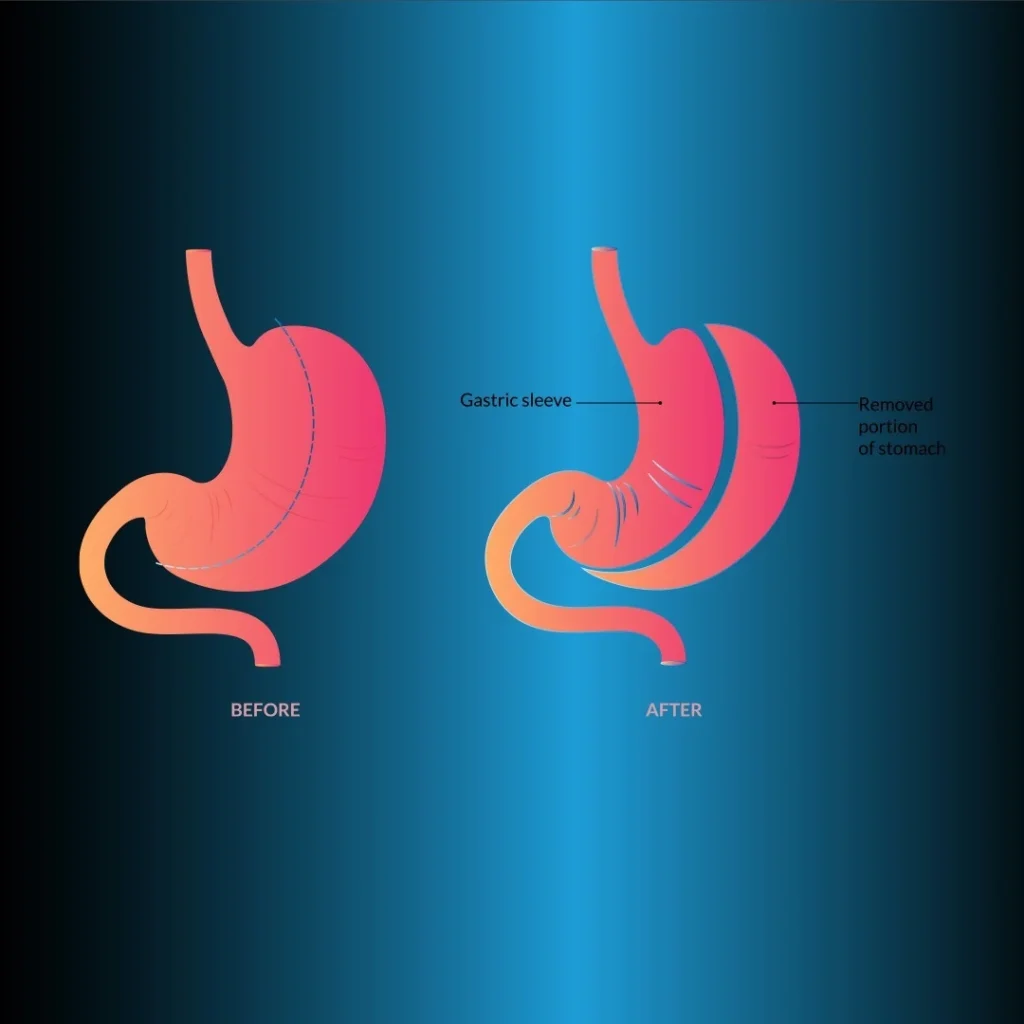
Gastrectomie en manchon
Cette méthode permet de créer un estomac tubulaire étroit (figure 2). Après avoir libéré la grande courbure sur 2 à 3 cm à proximité du pylore jusqu’à l’angle de His, on procède à une résection gastrique. Des agrafes tissulaires de 4,5 mm (épaisses) dans l’antre et de 3,8 mm (moyennes) dans les autres parties de l’estomac sont utilisées. Afin de laisser une grande poche fundique, la dissection postérieure doit être très bien faite de façon à ce que l’angle sensoriel soit visible.
Si la traction latérale de l’estomac n’est pas bonne, une ligne de résection en forme de spirale peut se former. Pour réduire le risque de fuite, 1 cm de séreuse gastrique doit être visible sur le bord gauche de la cartouche d’agrafes avant d’actionner la dernière agrafeuse. Après la résection, les fuites et les saignements dans la ligne d’agrafes sont vérifiés à l’aide d’un endoscope.
L’épiploon est suturé à la ligne de suture pour créer une barrière potentielle en cas de fuite éventuelle. La suture de l’épiploon ou de la graisse gastrocolique permet de fixer le tube de la gaine et d’empêcher la flexion de l’estomac à travers l’incisura angularis. On pense que le LSG a un effet amaigrissant en étant restrictif, en diminuant la ghréline et en augmentant les hormones PYY et GLP-1 avec le passage rapide des aliments vers la partie distale. La LSG est préférée chez les super-obèses et les patients dont l’IMC est inférieur à 50 kg/m2 qui souhaitent cette méthode. Lors de l’examen systémique de 2 500 patients (IMC moyen : 51,2 kg/m2) chez qui cette méthode a été appliquée, la perte moyenne de poids excédentaire a été de 55 %, le taux de complications de 8 % et le taux de mortalité de 0,19 %.
Bien que la rémission du diabète ait été rapportée à 66,2 % dans le cas de la LSG, 15 % des patients peuvent nécessiter une nouvelle intervention bariatrique (22,23). La LSG est devenue une méthode fréquemment préférée, seule ou en combinaison avec d’autres méthodes, dans le traitement de l’obésité morbide. La complication la plus importante est la fuite (2 %), fréquemment observée près de l’angle de His. Les causes de fuite comprennent le placement de la dernière ligne d’agrafes près de l’œsophage, la sténose des incisures angulaires et la flexion de l’estomac tubulaire. Le RGO survient chez 26 % des patients après une LSG. En cas de RGO réfractaire, il convient de procéder à une reprise chirurgicale.
L’approbation de la LAGB par la FDA aux États-Unis est disponible depuis 2001. Cette méthode permet de perdre du poids en réduisant l’apport alimentaire grâce à son effet complètement restrictif. Un réservoir de 25 à 30 cm est créé au niveau proximal en enroulant une bande de silicone gonflable autour de l’estomac, 3 cm en dessous de la jonction œso-gastrique. À l’autre extrémité de la bande, un port est placé sous la peau (figure 3). Le calibre de l’ouverture gastrique peut être modifié en remplissant et en vidant la bande de silicone avec du sérum sous guidage fluoroscopique. L’anneau est initialement placé complètement dégonflé. Le prolapsus et l’érosion de l’anneau étant moins fréquents, la technique de la pars flaccida s’est standardisée.
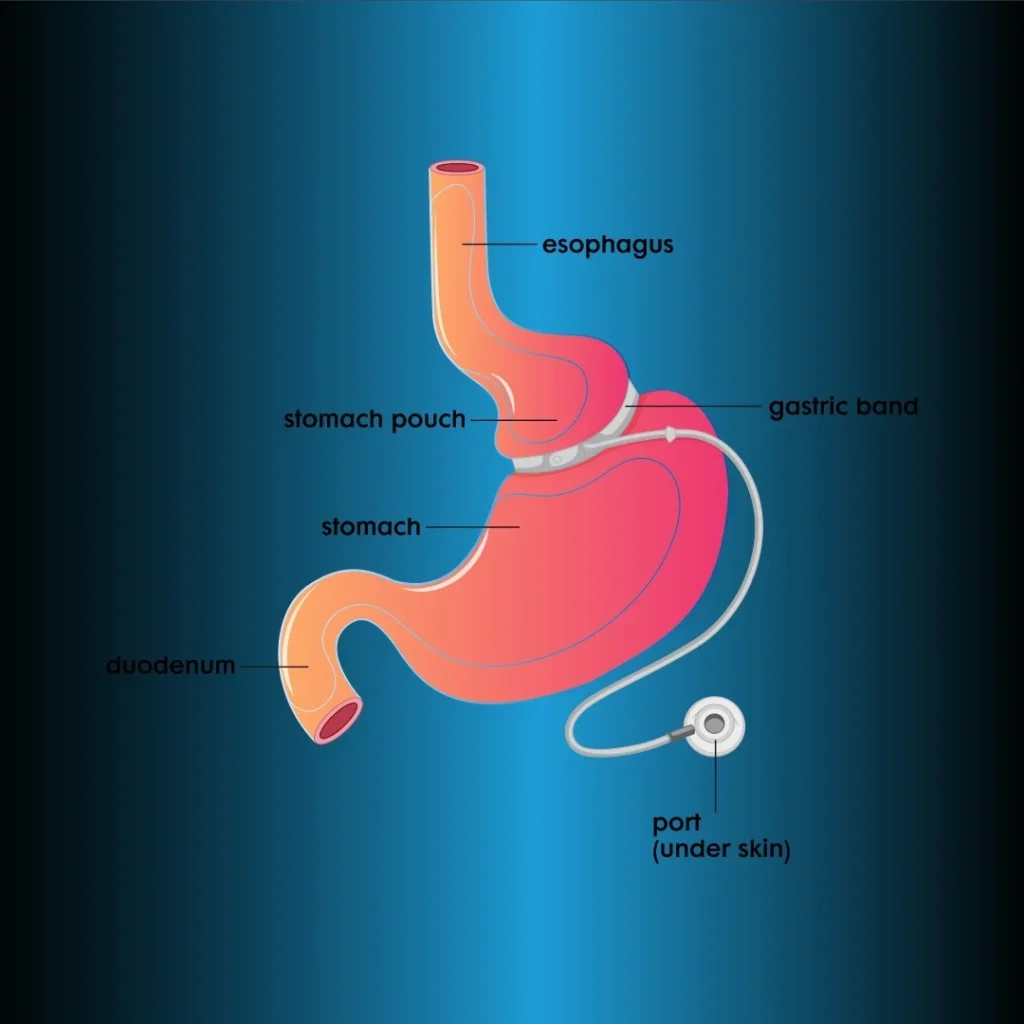
Anneau gastrique ajustable par laparoscopie (LAGB)
La méthode LAGB nécessitant un suivi fréquent, elle devrait être appliquée aux patients vivant dans des zones proches, avec un accès facile à l’hôpital. Après l’opération, les patients ne se voient recommander que des multivitamines. L’ajustement de l’anneau est aussi important que la chirurgie. Dans cette méthode, une perte de 0,5 kg par semaine est idéale. Les patients perdent 58 à 60 % de leur excès de poids en 7 à 8 ans après l’opération. Les taux de complications et de mortalité sont inférieurs à ceux des techniques de malabsorption. Un prolapsus (3 %), un glissement (<3 %), une érosion de l’anneau (1-2 %) et des complications liées à l’orifice et au tube (5 %) peuvent survenir. Bien que le taux élevé de réopération soit l’inconvénient le plus important, cette technique reste populaire aux États-Unis.
La procédure de dérivation biliopancréatique et de switch duodénal (BPD-DS) est souvent appelée chirurgie de switch duodénal (DS). Cette technique est une modification de la dérivation biliopancréatique originale décrite par Scapinaro (28) en 1979. Les trois principaux éléments de cette technique sont la formation d’un manchon gastrique avec préservation du pylore, l’anastomose iléo distale et l’anastomose duodéno iléale proximale. Comme dans le cas de la RYGB, trois jambes intestinales sont formées dans cette méthode. Les aliments passent par une branche (branche de Roux), les liquides digestifs (bile) par une branche (branche biliopancréatique), et les aliments et les liquides digestifs par la branche commune.
Dans l’opération BPD-DS, la petite courbure de l’estomac est retirée et le pylore est préservé, alors que dans l’opération originale de Scapinaro. Le pylore est également retiré lors de la résection gastrique distale. Dans les deux techniques, la poche gastrique est de 250 ml et la malabsorption est créée par une reconstruction Roux-en-Y des intestins distaux.
La branche principale est préparée sur 50 à 100 cm, la branche alimentaire sur 250 cm et la branche biliopancréatique est reliée à 100 cm de la valve iléo-cæcale. Le pylore étant protégé dans la technique BPD-DS, les complications telles que le cercle, le dumping et l’ulcère marginal sont moins fréquentes. Par ailleurs, cette méthode peut être réalisée par étapes afin de réduire les complications. Si la LSG ne permet pas d’obtenir une perte de poids suffisante, la DBP est pratiquée après 6 à 12 mois. Le contrôle de la glycémie par la BPD-DS est meilleur que le traitement médical chez les patients souffrant d’obésité sévère et de diabète de type 2.
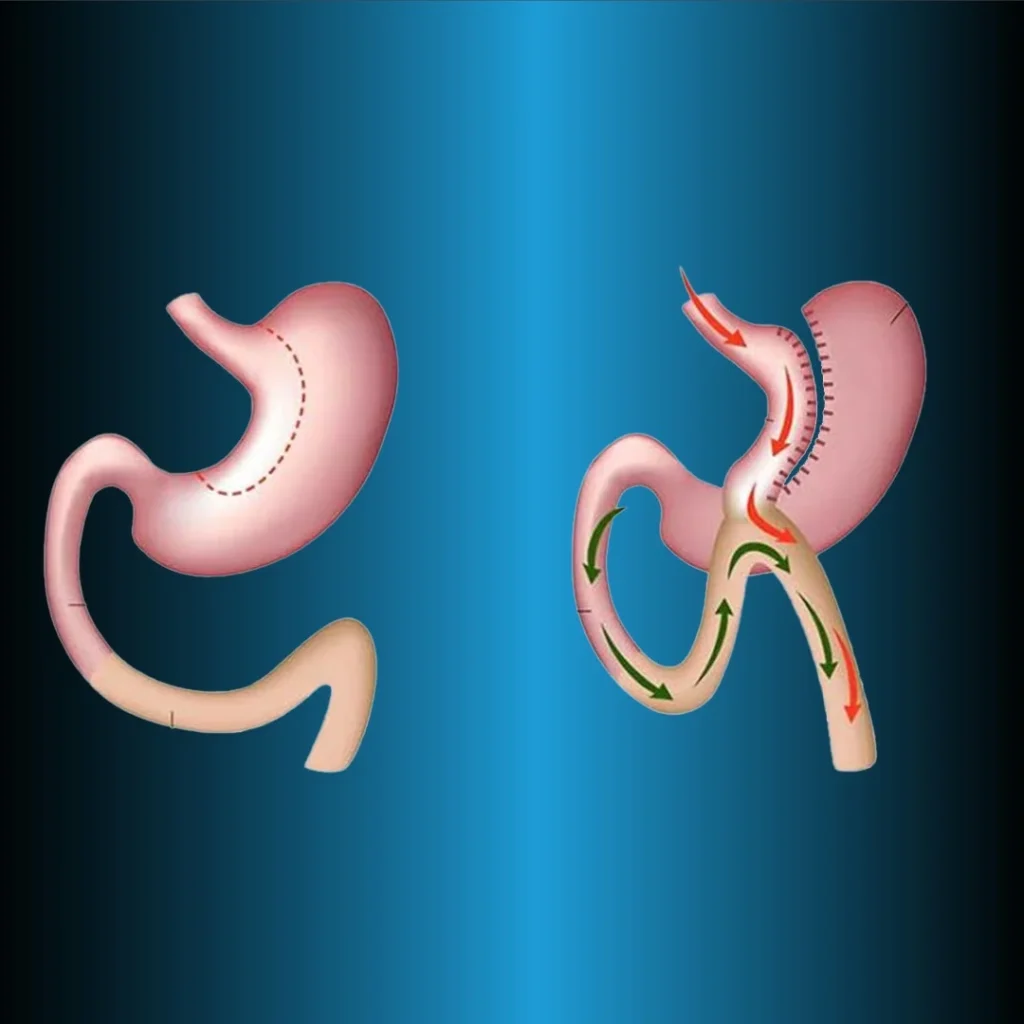
Dérivation de la biliopancréatite et substitution duodénale (BPD-DS)
Bien que la technique soit bien décrite et qu’une perte de poids efficace soit obtenue, la procédure BPD-DS n’est pas couramment pratiquée. Alors que la SG permet une perte de poids précoce, l’altération de l’absorption des graisses est responsable de la perte de poids à long terme. Parallèlement, la diminution de la ghréline et l’augmentation du peptide-YY augmentent également la perte de poids dans le cadre du BPD-DS. Par conséquent, les changements hormonaux, ainsi que les changements mécaniques, peuvent être responsables de la perte de poids dans cette technique.
La mortalité opératoire est d’environ 1 %. Les complications postopératoires sont similaires à celles du RYGB. Les patients ont besoin de fortes doses de vitamines et de minéraux en postopératoire. L’amélioration des comorbidités après le BPD-DS est excellente. 92 % des diabétiques et 90 % des patients souffrant d’apnée du sommeil se rétablissent complètement, tandis que 80 % des asthmatiques réduisent leur dose de médicaments.
Lorsque le BPD-DS a été comparé au RYGB chez des patients superobèses, les taux d’amélioration étaient en faveur du BPD-DS pour le diabète de type II (100 % et 60 %), l’hypertension (68 % et 38,6 %) et la dyslipidémie (72 % et 26,3 %), tandis que l’amélioration du RGO était plus importante avec le RYGB (76,9 % et 48,57 %). La supplémentation en vitamines pour prévenir la malnutrition postopératoire nécessite un suivi étroit.
Cette méthode peut être recommandée aux personnes superobèses, à celles qui ne peuvent pas faire d’exercice et suivre un régime après des méthodes restrictives et à celles qui doivent subir une nouvelle intervention chirurgicale après l’échec de méthodes antérieures. Cette méthode ne doit pas être appliquée aux personnes qui ne peuvent pas être suivies de près, dont les revenus ne permettent pas un soutien vita¬minique, et à celles qui ont déjà souffert d’une carence en calcium, en fer, en vitamines et en minéraux. En outre, la gastroplastie par anneau vertical (VBG), le mini-dérivé gastrique laparoscopique (LMGB) et la plicature laparoscopique des grandes courbures (LBKP) sont des méthodes moins courantes dans la chirurgie de l’obésité morbide.
La chirurgie bariatrique est considérée comme la méthode la plus efficace pour la perte de poids à long terme chez les patients souffrant d’obésité morbide. La chirurgie bariatrique apporte une amélioration des troubles métaboliques tels que le diabète de type 2, la dyslipidémie et l’hypertension. Ces effets favorables sont le résultat de changements endocriniens et de la perte de poids. En conséquence, le taux de mortalité diminue chez les patients. Tous ces effets favorables peuvent être renforcés par une sélection rigoureuse des patients. Actuellement, quatre procédures bariatriques principales (LRYGB, LSG, LAGB et BPD-DS) sont réalisées de manière sûre et efficace, avec un bon rapport coût-efficacité et de manière peu invasive. Pour plus d’informations sur la chirurgie bariatrique en Turquie, vous pouvez contacter Zaren Health.
Hello!