Home » Tecniche chirurgiche per l’obesità
L’obesità è il problema più vulnerabile della nostra era. E molte persone ne soffrono. Tuttavia, ci sono molti tipi di trattamento per questa malattia. Il trattamento medico per la perdita di peso è generalmente insufficiente. La chirurgia è diventata il pilastro del trattamento per l’obesità patologica. A questo scopo, negli ultimi 60 anni sono state utilizzate alcune tecniche chirurgiche. Il bypass gastrico Roux-en-Y, la gastrectomia a manicotto, la banda gastrica regolabile e la diversione biliopancreatica sono le attuali procedure chirurgiche più comunemente eseguite.
Tutte queste procedure possono essere eseguite per via laparoscopica. L’assunzione ridotta di cibo e la sazietà precoce dovute a una diminuzione del volume dello stomaco mediante intervento chirurgico e l’assorbimento compromesso dovuto al bypass portano a una significativa perdita di peso. In questo articolo, esploriamo questi trattamenti. Innanzitutto, forniamo informazioni sull’obesità. Dopodiché, esamineremo quali tecniche chirurgiche per l’obesità sono disponibili e quali sono.
La mortalità per obesità è diventata un problema epidemico negli ultimi anni. Inoltre, è seconda tra le malattie prevenibili causate dalla mortalità dopo il fumo. Nella Tabella 1, puoi vedere il cambiamento delle persone che hanno l’obesità nell’ultimo decennio.
Tabella 1: Cambiamenti nell’obesità nell’ultimo decennio
| Year | Obezite Rate (%) |
| 2010 | %12.0 |
| 2011 | %12.2 |
| 2012 | %12.4 |
| 2013 | %12.6 |
| 2014 | %12.8 |
| 2015 | %13.1 |
| 2016 | %13.3 |
| 2017 | %13.5 |
| 2018 | %13.7 |
| 2019 | %13.9 |
| 2020 | %14.1 |
| 2021 | %14.3 |
Quando guardiamo la tabella 1, possiamo facilmente vedere un aumento dell’obesità. Dalle cattive abitudini alimentari allo stile di vita sedentario, molte ragioni giocano un ruolo nell’obesità. Quindi, come calcolare l’obesità?
Come calcolare l’obesità? La risposta a questa domanda è piuttosto semplice. Di seguito, puoi vedere il calcolo dell’obesità. Puoi facilmente applicare questa formula da solo.
Tabella 2 Calcolo dell’obesità
| BMI (kg/m²) | Classification of Obesity |
| < 18.5 | Thing |
| 18.5-24.9 | Normal |
| 25.0-29.9 | High weight |
| 30.0-34.9 | 1. degree Obesity |
| 35.0-39.9 | 2. degree Obesity |
| ≥ 40.0 | 3. degree Obesity |
Ad esempio, se una persona pesa 85 kg ed è lunga 1,75 mt, il calcolo dell’obesità è il seguente:
BMI = peso (kg) / altezza al quadrato (m²) BMI = 85 / (1,75 x 1,75) = 27,8
Secondo questo calcolo, rientra nella categoria di peso elevato.
L’obesità non è solo una malattia fisica, ma può anche causare molte malattie psicologiche. Pertanto, è importante combattere l’obesità. Sebbene la perdita di peso venga ottenuta con metodi non chirurgici, il 66% dei pazienti diventa nuovamente obeso nel breve periodo di 24 mesi. La conformità del paziente alla dieta durante il trattamento medico può formare un’opinione sulla conformità del paziente dopo il trattamento chirurgico. L’opzione chirurgica è venuta alla ribalta nel trattamento dell’obesità patologica in quanto causa morti premature dovute a comorbilità ed è diventata epidemica.
Il trattamento chirurgico dell’obesità patologica è chiamato chirurgia bariatrica. La chirurgia bariatrica fornisce una perdita di peso permanente a lungo termine, previene molte comorbilità e aumenta la sopravvivenza riducendo gli effetti metabolici dell’obesità. Una perdita di peso sostenibile si ottiene solo con la chirurgia bariatrica. La chirurgia bariatrica fornisce una riduzione di oltre il 50% del peso in eccesso.
Il trattamento chirurgico è parte di un programma bariatrico con follow-up e valutazioni a lungo termine. Nel trattamento dell’obesità patologica, la chirurgia è un pilastro di un approccio multidisciplinare. I risultati del trattamento chirurgico sono migliori nei pazienti con una buona motivazione, pazienti istruiti che partecipano a valutazioni multidisciplinari e pazienti in cui il trattamento medico ha fallito. L’abuso di sostanze è una controindicazione definitiva alla chirurgia. I requisiti per la chirurgia bariatrica sono stati stabiliti nelle decisioni consensuali del National Institute of Health (NIH) degli Stati Uniti nel 1991.
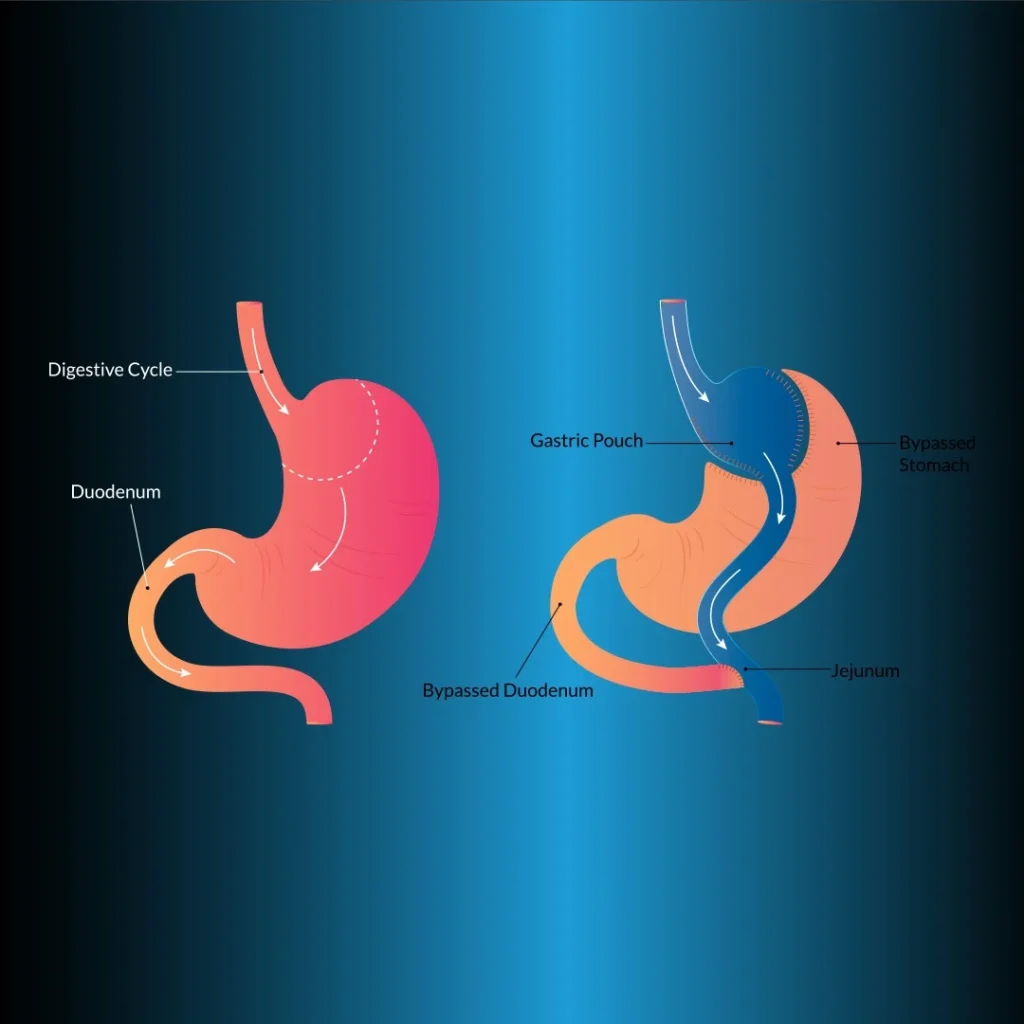
Bypass gastrico laparoscopico Roux-en-Y (LRYGB)
È il metodo restrittivo (di restrizione del volume) più comunemente applicato. LRYGB è considerato il gold standard nel trattamento chirurgico dell’obesità patologica perché fornisce una perdita di peso permanente a lungo termine e ha una morbilità e mortalità accettabili. Il metodo di bypass gastrico nella chirurgia bariatrica è stato introdotto per la prima volta da Edward E. Mason. In questo metodo, il 90% del volume dello stomaco viene ridotto e il malassorbimento viene ottenuto bypassando il duodeno.
La procedura principale in questa tecnica è quella di creare una tasca gastrica di piccolo volume (<20 mL) completamente separata dallo stomaco prossimalmente (Figura 1). Per la gastrodigiunostomia, la gamba di Roux può essere tirata su anteriormente al colon e allo stomaco, anteriormente al colon e posteriormente allo stomaco o posteriormente al colon e allo stomaco. Per la gastrodigiunostomia si possono usare suturatrici circolari transorali, suturatrici lineari, sutura manuale o suturatrici circolari transgastrica. La lunghezza della gamba biliopancreatica è di 50 cm distalmente al legamento di Treitz e la lunghezza della gamba di Roux è di 100-150 cm.
Lo stomaco viene tagliato con una suturatrice lineare (60 mm di lunghezza e 3,8 mm di spessore) a 3-5 cm di distanza dalla giunzione esofagogastrica perpendicolarmente alla piccola curvatura e quindi la tasca viene formata completando il processo di taglio verso l’angolo di sensibilità. Il supporto dei fluidi postoperatori e un’adeguata produzione di urina sono molto importanti. Il follow-up postoperatorio alla terza settimana, al terzo mese, al sesto mese e al primo anno dovrebbe concentrarsi sui risultati e sulla carenza nutrizionale.
Questi pazienti perdono il 60-80% del loro peso in eccesso entro 1 anno dall’operazione. Di conseguenza, anche le malattie co-morbose sono notevolmente migliorate. La mortalità è <1% e la morbilità è del 15%. Possono verificarsi complicazioni postoperatorie come perdite (1-2%), stenosi (1-19%), ostruzione dell’intestino tenue-ernia interna (7%) e ulcera marginale (3-15%). Poiché può portare a una lunga necrosi segmentale, è necessario un intervento chirurgico urgente quando si considera un’ostruzione intestinale. RTGB è più efficace di LAGB, specialmente nella gestione del DM di tipo 2 e dei sintomi della malattia ricorrente gastroesofagea (GERD).
La gastrectomia a manicotto (SG) è stata introdotta per la prima volta come componente restrittiva della chirurgia DS. Nei pazienti super obesi e nei quali la DS è rischiosa, si ottiene una perdita di peso sufficiente nel periodo iniziale con la sola SG. Questo metodo è entrato nell’applicazione pratica come metodo di riduzione del rischio nei pazienti ad alto rischio che non possono tollerare procedure a lungo termine. La gastrectomia a manicotto laparoscopica (LSG) è diventata una procedura chirurgica bariatrica primaria sicura ed efficace con grande popolarità per chirurghi e pazienti e una frequenza di applicazione crescente. La LSG rappresenta il 5% di tutte le procedure chirurgiche bariatriche e il numero di pazienti sta aumentando rapidamente.
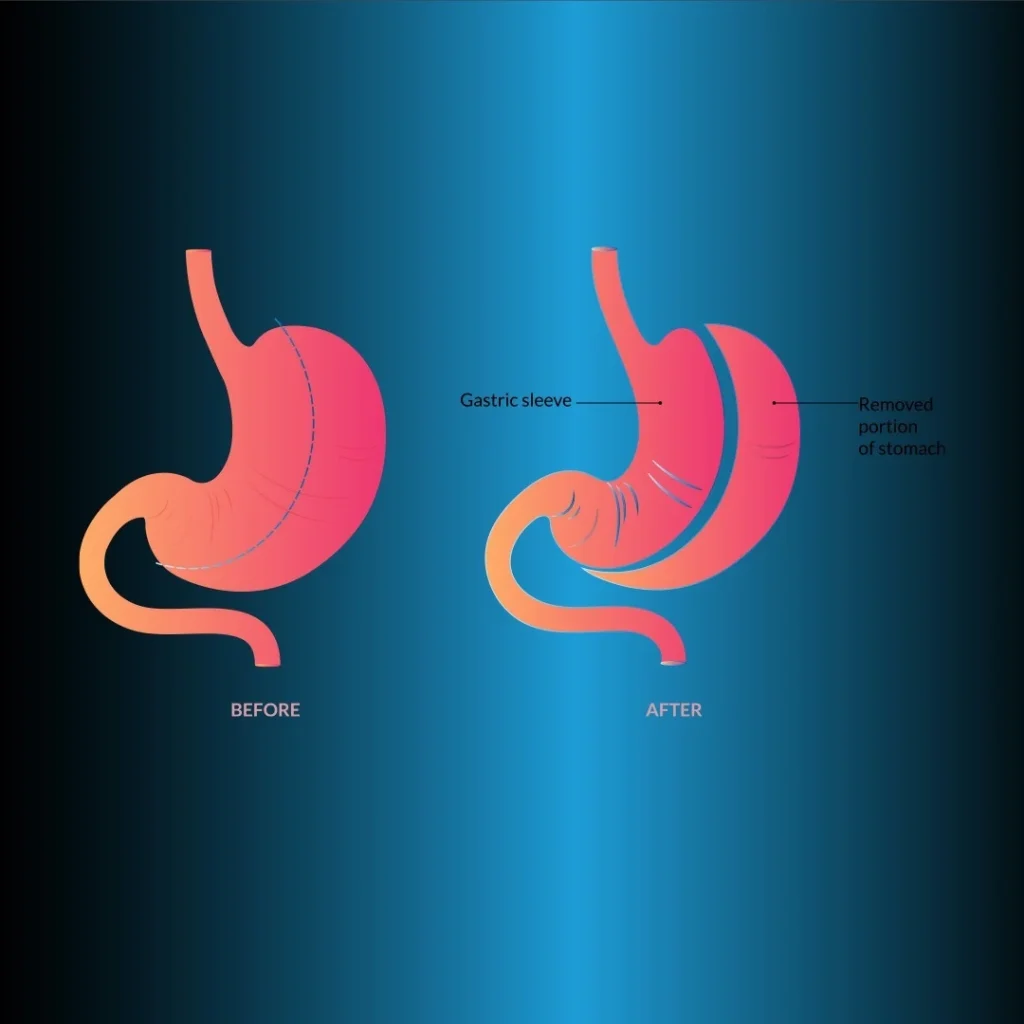
Gastrectomia a manicotto
Con questo metodo, viene creato uno stomaco tubulare stretto (Figura 2). Dopo che la grande curvatura è stata liberata 2-3 cm prossimalmente al piloro fino all’angolo di His, viene eseguita la resezione gastrica. Vengono utilizzate graffette tissutali da 4,5 mm (spesse) nell’antro e da 3,8 mm (medie) nelle altre parti gastriche. Per lasciare una grande tasca del fondo, la dissezione posteriore deve essere eseguita molto bene in modo che l’angolo sensoriale sia visibile.
Se la trazione laterale dello stomaco non è buona, può formarsi una linea di resezione a forma di spirale. Per ridurre il rischio di perdite, 1 cm di sierosa gastrica deve essere visibile sul bordo sinistro della cartuccia della suturatrice prima di sparare l’ultima suturatrice. Dopo la resezione, le perdite e il sanguinamento nella linea della suturatrice vengono controllati con un endoscopio.
L’omento viene suturato alla linea di sutura per creare una potenziale barriera in caso di possibile perdita. Suturando l’omento o il grasso gastrocolico, il tubo della manica viene fissato e si impedisce la flessione dello stomaco attraverso l’incisura angolare. Si ritiene che l’LSG abbia un effetto dimagrante perché è restrittivo, riduce la grelina e aumenta gli ormoni PYY e GLP-1 con il rapido passaggio del cibo verso la parte distale. L’LSG è preferito nei pazienti super obesi e con BMI <50 kg/m2 che desiderano questo metodo. Nell’esame sistemico di 2500 pazienti (BMI medio: 51,2 kg/m2) in cui è stato applicato questo metodo, la perdita media di peso in eccesso è stata del 55%, il tasso di complicanze è stato dell’8% e il tasso di mortalità è stato dello 0,19%.
Mentre la remissione del diabete è stata segnalata al 66,2% nell’LSG, il 15% dei pazienti potrebbe richiedere un nuovo intervento bariatrico (22,23). LSG è diventato un metodo frequentemente preferito da solo o in combinazione con altri metodi nel trattamento dell’obesità patologica. La complicazione più importante è la perdita (2%), che si osserva frequentemente vicino all’angolo di His. Le cause della perdita includono il posizionamento dell’ultima linea di suturatrice vicino all’esofago, la stenosi dell’incisura angolare e la piegatura dello stomaco tubulare. Il GERD si verifica nel 26% dei pazienti dopo LSG. In caso di GERD refrattario, deve essere eseguito l’intervento di revisione.
L’approvazione della FDA per LAGB negli USA è disponibile dal 2001. Questo metodo consente di perdere peso riducendo l’assunzione di cibo con il suo effetto completamente restrittivo. Un serbatoio di 25-30 cm viene creato prossimalmente avvolgendo una fascia di silicone gonfiabile attorno allo stomaco 3 cm sotto la giunzione esofagogastrica. All’altra estremità della fascia c’è una porta posizionata sotto la pelle (Figura 3). Il calibro dell’apertura gastrica può essere modificato riempiendo e svuotando la fascia di silicone con siero sotto guida fluoroscopica. La fascia viene inizialmente posizionata completamente sgonfia. Poiché il prolasso e l’erosione della fascia sono meno comuni, la tecnica della pars flaccida è diventata standardizzata.
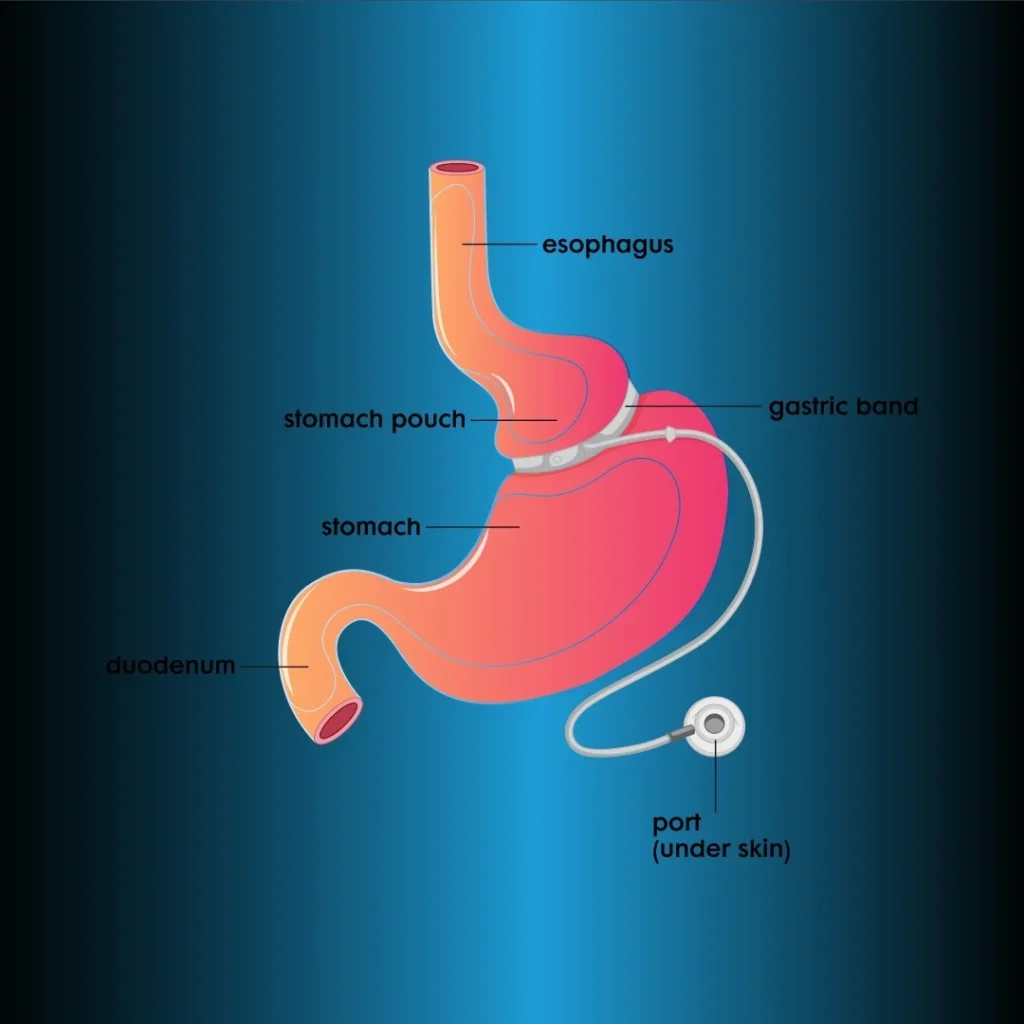
Bendaggio gastrico regolabile laparoscopico (LAGB)
Poiché il metodo LAGB richiede frequenti controlli, dovrebbe essere applicato a pazienti che vivono in aree vicine con facile accesso all’ospedale. Ai pazienti vengono consigliati solo multivitaminici dopo l’intervento chirurgico. La regolazione del bendaggio è importante quanto l’intervento chirurgico. Con questo metodo, una perdita di 0,5 kg a settimana è l’ideale. I pazienti perdono il 58-60% del loro peso in eccesso in 7-8 anni dopo l’intervento chirurgico. Le complicazioni e i tassi di mortalità sono inferiori rispetto alle tecniche malassorbitive. Possono verificarsi prolasso (3%), scivolamento (<3%), erosione del bendaggio (1-2%) e complicazioni del port e del tubo (5%). Sebbene l’elevato tasso di reintervento sia lo svantaggio più importante, questa tecnica è ancora popolare negli Stati Uniti.
La procedura di diversione biliopancreatica e switch duodenale (BPD-DS) è spesso definita intervento chirurgico di switch duodenale (DS). Questa tecnica è una modifica della diversione biliopancreatica originale descritta da Scapinaro (28) nel 1979. I tre componenti principali di questa tecnica sono la formazione della sleeve gastrica con conservazione del piloro, l’anastomosi ileoileale distale e l’anastomosi duodenoileale prossimale. Come nell’RYGB, in questo metodo vengono formate tre gambe intestinali. Il cibo passa attraverso una gamba (gamba di Roux), i fluidi digestivi (bile) attraverso una gamba (gamba biliopancreatica) e il cibo e i fluidi digestivi attraverso la gamba comune.
Nell’operazione BPD-DS, la piccola curvatura dello stomaco viene rimossa e il piloro viene preservato, mentre nell’operazione originale di Scapinaro. Inoltre, il piloro viene rimosso con resezione gastrica distale. In entrambe le tecniche, la tasca gastrica è di 250 mL e il malassorbimento è creato dalla ricostruzione Roux-en-Y degli intestini distali.
La gamba principale è preparata a 50-100 cm, la gamba alimentare a 250 cm e la gamba biliopancreatica è unita a 100 cm prossimalmente dalla valvola ileocecale. Poiché il piloro è protetto nella tecnica BPD-DS, complicazioni come circolo, dumping e ulcera marginale sono meno comuni. Allo stesso tempo, questo metodo può essere eseguito in più fasi per ridurre le complicazioni. Se non è possibile ottenere una perdita di peso sufficiente con LSG, la BPD viene eseguita dopo 6-12 mesi. Il controllo del glucosio con intervento chirurgico BPD-DS è migliore del trattamento medico nei pazienti gravemente obesi con diabete di tipo 2.
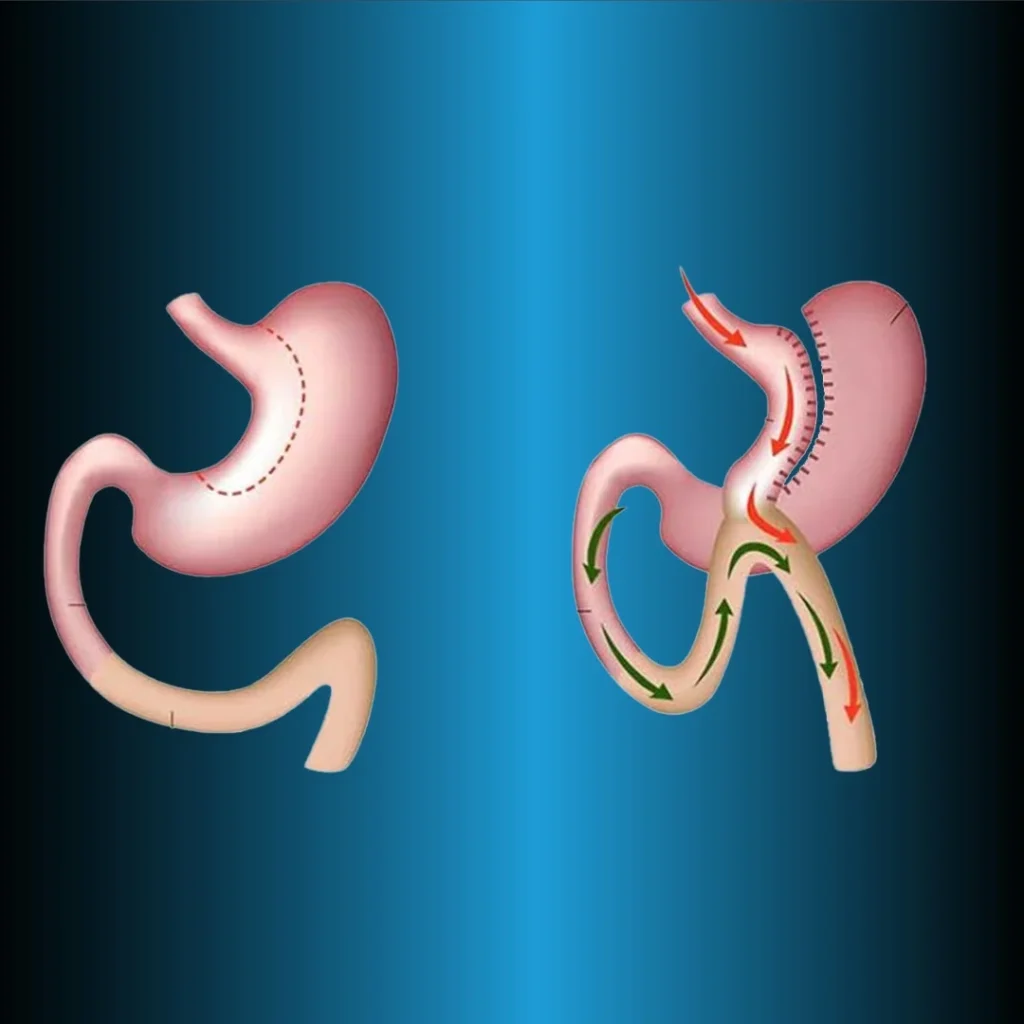
Diversione biliopancreatica e switch duodenale (BPD-DS)
Sebbene la tecnica sia ben descritta e si ottenga una perdita di peso efficace, la procedura BPD-DS non viene comunemente eseguita. Mentre SG fornisce una perdita di peso precoce, l’assorbimento dei grassi alterato è responsabile della perdita di peso a lungo termine. Allo stesso tempo, la diminuzione della grelina e l’aumento del peptide-YY aumentano anche la perdita di peso in BPD-DS. Pertanto, i cambiamenti ormonali, così come i cambiamenti meccanici, possono essere responsabili della perdita di peso in questa tecnica.
La mortalità operatoria è di circa l’1%. Le complicazioni postoperatorie sono simili a RYGB. I pazienti richiedono dosi elevate di integrazione di vitamine e minerali nel postoperatorio. Il miglioramento delle comorbilità dopo BPD-DS è eccellente. Il 92% dei diabetici e il 90% dei pazienti con apnea notturna guariscono completamente, mentre l’80% degli asmatici riduce la dose dei farmaci.
Quando BPD-DS è stato confrontato con RYGB in pazienti superobesi, i tassi di miglioramento erano a favore di BPD-DS nel diabete di tipo II (100% e 60%), ipertensione (68,0% e 38,6%) e dislipidemia (72,0% e 26,3%), mentre il miglioramento del GERD era più alto in RYGB (76,9% e 48,57%). L’integrazione vitaminica per prevenire la malnutrizione postoperatoria richiede un attento follow-up.
Questo metodo può essere raccomandato per i superobesi, coloro che non possono fare esercizio fisico e seguire una dieta dopo metodi restrittivi e coloro che necessitano di un intervento di revisione dopo precedenti metodi falliti. Questo metodo non dovrebbe essere applicato a coloro che non possono essere attentamente monitorati, il cui reddito non è adatto al supporto vitaminico e coloro con precedente carenza di calcio, ferro, vitamine e minerali. Inoltre, la gastroplastica verticale (VBG), il mini bypass gastrico laparoscopico (LMGB) e la plicatura laparoscopica a grande curvatura (LBKP) sono metodi meno comuni nella chirurgia dell’obesità patologica.
La chirurgia bariatrica è considerata il metodo più efficace per la perdita di peso a lungo termine nei pazienti gravemente obesi. La chirurgia bariatrica fornisce un miglioramento nei disturbi metabolici come diabete di tipo 2, dislipidemia e ipertensione. Questi effetti favorevoli si verificano come risultato di cambiamenti endocrini e perdita di peso. Di conseguenza, il tasso di mortalità nei pazienti diminuisce. Tutti questi effetti favorevoli possono essere ulteriormente migliorati da un’attenta selezione dei pazienti. Attualmente, quattro principali procedure bariatriche (LRYGB, LSG, LAGB e BPD-DS) vengono eseguite in modo sicuro ed efficace in modo conveniente e minimamente invasivo. Per maggiori informazioni sulla chirurgia bariatrica in Turchia, puoi contattare Zaren Health.
Hello!