Home » Chirurgische Techniken bei Adipositas
Fettleibigkeit ist das am meisten gefährdete Problem unserer Zeit. Und viele Menschen leiden darunter. Dennoch gibt es viele Behandlungsmöglichkeiten für diese Krankheit. Die medizinische Behandlung zur Gewichtsabnahme ist im Allgemeinen unzureichend. Die Chirurgie ist zur Hauptstütze der Behandlung der morbiden Adipositas geworden. Zu diesem Zweck wurden in den letzten 60 Jahren einige chirurgische Techniken angewandt. Der Roux-en-Y-Magenbypass, die Sleeve-Gastrektomie, das verstellbare Magenband und die biliopankreatische Diversion sind die derzeit am häufigsten durchgeführten chirurgischen Verfahren.
Alle diese Verfahren können laparoskopisch durchgeführt werden. Die verringerte Nahrungsaufnahme und das frühzeitige Sättigungsgefühl aufgrund der Verkleinerung des Magenvolumens durch die Operation und die beeinträchtigte Absorption durch den Bypass führen zu einem erheblichen Gewichtsverlust. In diesem Artikel gehen wir auf diese Behandlungen ein. Zunächst geben wir Informationen über Fettleibigkeit. Danach untersuchen wir, welche chirurgischen Techniken zur Behandlung von Fettleibigkeit zur Verfügung stehen und welche das sind.
Die Sterblichkeit durch Fettleibigkeit hat sich in den letzten Jahren zu einem epidemischen Problem entwickelt. Außerdem steht sie nach dem Rauchen an zweiter Stelle der vermeidbaren Krankheiten, die durch die Sterblichkeit verursacht werden. In Tabelle 1 sehen Sie, wie sich die Zahl der fettleibigen Menschen in den letzten zehn Jahren verändert hat.
Tabelle 1: Entwicklung der Fettleibigkeit im letzten Jahrzehnt
| Year | Obezite Rate (%) |
| 2010 | %12.0 |
| 2011 | %12.2 |
| 2012 | %12.4 |
| 2013 | %12.6 |
| 2014 | %12.8 |
| 2015 | %13.1 |
| 2016 | %13.3 |
| 2017 | %13.5 |
| 2018 | %13.7 |
| 2019 | %13.9 |
| 2020 | %14.1 |
| 2021 | %14.3 |
Ein Blick auf Tabelle 1 verdeutlicht die Zunahme der Fettleibigkeit. Von schlechten Essgewohnheiten bis hin zu einem sitzenden Lebensstil spielen viele Gründe eine Rolle bei der Fettleibigkeit. Wie lässt sich also Fettleibigkeit berechnen?
Wie kann man Fettleibigkeit berechnen? Die Antwort auf diese Frage ist ganz einfach. Unten sehen Sie, wie man Fettleibigkeit berechnet. Sie können diese Formel leicht selbst anwenden.
Tabelle 2 Berechnung der Adipositas
| BMI (kg/m²) | Classification of Obesity |
| < 18.5 | Thing |
| 18.5-24.9 | Normal |
| 25.0-29.9 | High weight |
| 30.0-34.9 | 1. degree Obesity |
| 35.0-39.9 | 2. degree Obesity |
| ≥ 40.0 | 3. degree Obesity |
Wenn jemand zum Beispiel 85 kg wiegt und 1,75 m groß ist, lautet die Berechnung für Fettleibigkeit wie folgt;
BMI = Gewicht (kg) / Größe zum Quadrat (m²) BMI = 85 / (1,75 x 1,75) = 27,8
Nach dieser Berechnung fällt er/sie in die Kategorie der Übergewichtigen.
Fettleibigkeit ist nicht nur eine körperliche Krankheit, sondern führt auch zu zahlreichen psychischen Erkrankungen. Daher ist die Bekämpfung der Fettleibigkeit wichtig. Obwohl mit nicht-chirurgischen Methoden eine Gewichtsabnahme erreicht wird, werden 66 % der Patienten innerhalb von 24 Monaten wieder fettleibig. Die Einhaltung der Diät durch den Patienten während der medizinischen Behandlung kann Aufschluss über die Einhaltung der Diät durch den Patienten nach der chirurgischen Behandlung geben. Die chirurgische Option ist bei der Behandlung der morbiden Adipositas in den Vordergrund gerückt, da sie aufgrund von Komorbiditäten zu frühen Todesfällen führt und zu einer Epidemie geworden ist.
Die chirurgische Behandlung der morbiden Adipositas wird als bariatrische Chirurgie bezeichnet. Die bariatrische Chirurgie ermöglicht eine langfristige und dauerhafte Gewichtsabnahme, beugt vielen Begleiterkrankungen vor und erhöht die Überlebensrate, indem sie die metabolischen Auswirkungen der Adipositas reduziert. Eine dauerhafte Gewichtsabnahme ist nur mit bariatrischen Eingriffen möglich. Die bariatrische Chirurgie ermöglicht eine Reduzierung des Übergewichts um mehr als 50 %.
Die chirurgische Behandlung ist Teil eines bariatrischen Programms mit langfristiger Nachsorge und Bewertung. Bei der Behandlung der morbiden Adipositas ist die Chirurgie eine Säule eines multidisziplinären Ansatzes. Die Ergebnisse der chirurgischen Behandlung sind besser bei Patienten mit guter Motivation, bei gebildeten Patienten, die an multidisziplinären Bewertungen teilnehmen, und bei Patienten, bei denen eine medizinische Behandlung fehlgeschlagen ist. Drogenmissbrauch ist eine eindeutige Kontraindikation für einen chirurgischen Eingriff. Die Voraussetzungen für die bariatrische Chirurgie wurden in den Konsensbeschlüssen des Nationalen Gesundheitsinstituts der USA (NIH) von 1991 dargelegt.
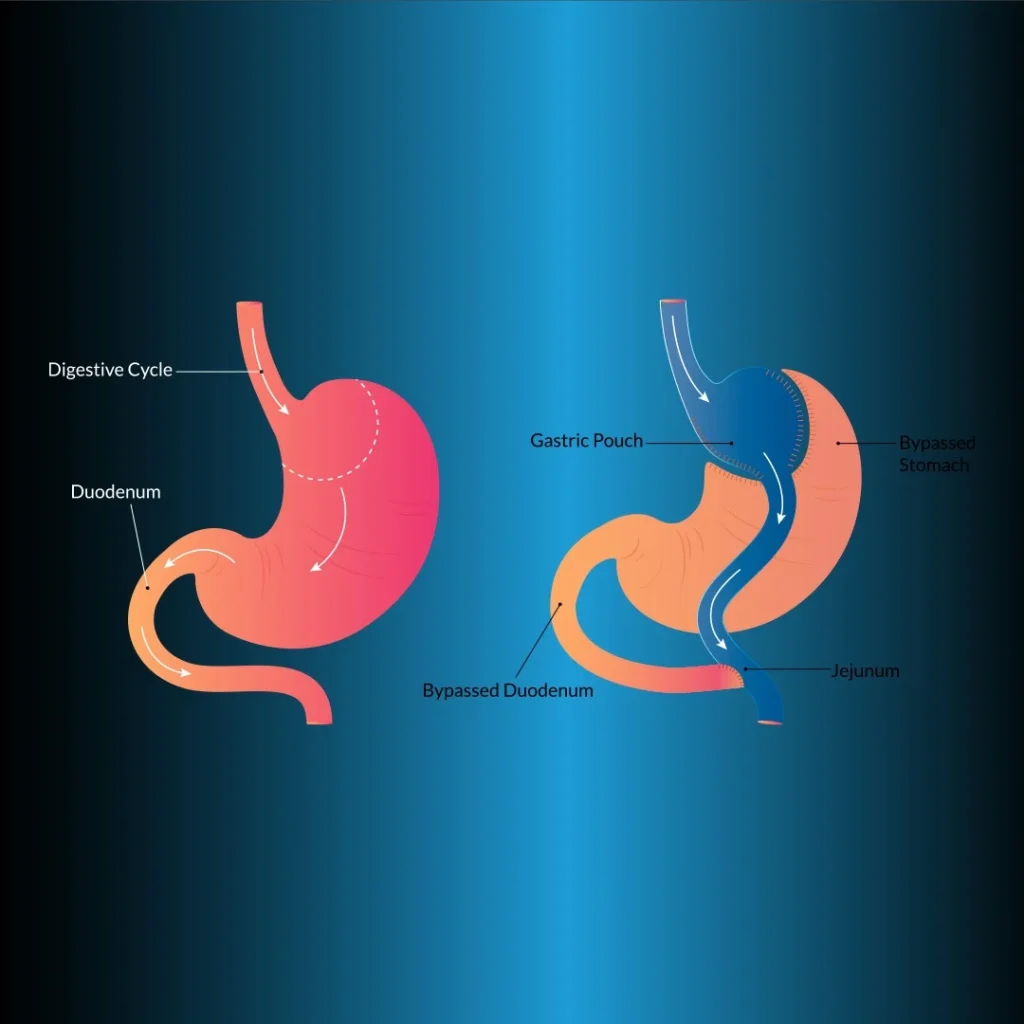
Laparoskopischer Roux-en-Y-Magenbypass (LRYGB)
Sie ist die am häufigsten angewandte volumenbeschränkende (restriktive) Methode. Der LRYGB gilt als Goldstandard in der chirurgischen Behandlung der morbiden Adipositas, da er einen langfristigen, dauerhaften Gewichtsverlust ermöglicht und eine akzeptable Morbidität und Mortalität aufweist. Die Magenbypass-Methode in der bariatrischen Chirurgie wurde erstmals von Edward E. Mason eingeführt. Bei dieser Methode werden 90 % des Magenvolumens reduziert und eine Malabsorption durch Umgehung des Zwölffingerdarms erreicht.
Der Haupteingriff bei dieser Technik besteht in der Schaffung eines kleinvolumigen (<20 mL) Magenbeutels, der proximal vollständig vom Magen getrennt ist (Abbildung 1). Für die Gastrojejunostomie kann der Rouxschenkel anterior zum Kolon und Magen, anterior zum Kolon und posterior zum Magen oder posterior zum Kolon und Magen hochgezogen werden. Für die Gastrojejunostomie können transorale zirkuläre Stapler-, lineare Stapler-, manuelle Naht- oder transgastrische zirkuläre Staplertechniken verwendet werden. Die Länge des biliopankreatischen Schenkels beträgt 50 cm distal des Ligamentum Treitz und die Länge des Rouxschen Schenkels 100-150 cm.
Der Magen wird mit einem linearen Klammernahtgerät (60 mm lang und 3,8 mm dick) 3-5 cm distal des ösophagogastrischen Übergangs senkrecht zur kleinen Krümmung durchtrennt, und dann wird der Pouch gebildet, indem der Schnitt in Richtung des Empfindungswinkels vollendet wird. Postoperative Flüssigkeitszufuhr und ausreichende Urinausscheidung sind sehr wichtig. Die postoperative Nachsorge in der 3. Woche, im 3. Monat, im 6. Monat und im 1. Jahr sollte sich auf die Ergebnisse und den Ernährungsmangel konzentrieren.
Diese Patienten verlieren 60-80 % ihres Übergewichts innerhalb eines Jahres nach der Operation. Dementsprechend verbessern sich auch die komorbiden Erkrankungen deutlich. Die Mortalität liegt bei <1% und die Morbidität bei 15%. Postoperative Komplikationen wie Leckage (1-2%), Stenose (1-19%), Dünndarmverschluss – innere Hernie (7%) und ein marginales Geschwür (3-15%) können auftreten. Da es zu einer langstreckigen Segmentnekrose kommen kann, ist ein dringender chirurgischer Eingriff erforderlich, wenn eine Darmobstruktion in Betracht gezogen wird. Die RTGB ist wirksamer als die LAGB, insbesondere bei der Behandlung von Typ-2-DM und gastroösophageal-rezidivierenden Beschwerden (GERD).
Die Sleeve-Gastrektomie (SG) wurde zunächst als restriktive Komponente der DS-Operation eingeführt. Bei superfettleibigen Patienten, bei denen eine DS risikoreich ist, wird mit der SG allein in der Anfangsphase ein ausreichender Gewichtsverlust erreicht. Diese Methode hat als risikomindernde Methode bei Hochrisikopatienten, die keine langfristigen Eingriffe vertragen, Eingang in die Praxis gefunden. Die laparoskopische Sleeve-Gastrektomie (LSG) hat sich zu einem sicheren und wirksamen primären bariatrischen chirurgischen Verfahren entwickelt, das sich bei Chirurgen und Patienten großer Beliebtheit erfreut und immer häufiger angewandt wird. Die LSG macht 5 % aller bariatrischen chirurgischen Eingriffe aus, und die Zahl der Patienten nimmt rasch zu.
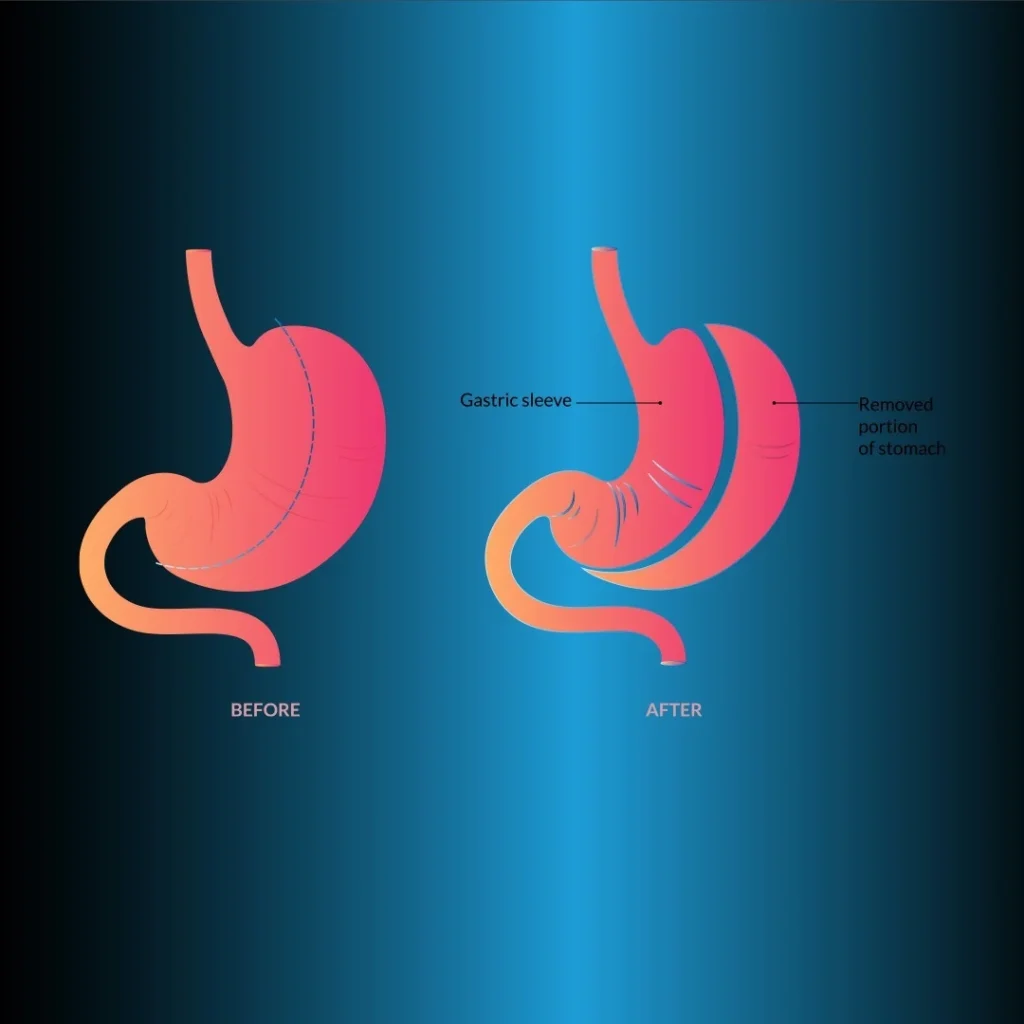
Sleeve-Gastrektomie
Bei dieser Methode wird ein schmaler Schlauchmagen angelegt (Abbildung 2). Nachdem die große Krümmung 2-3 cm proximal des Pylorus bis zum His-Winkel befreit ist, wird eine Magenresektion durchgeführt. Es werden Gewebeklammern von 4,5 mm (dick) im Antrum und 3,8 mm (mittel) in den anderen Magenanteilen verwendet. Um einen großen Fundusbeutel zu erhalten, sollte die hintere Dissektion sehr gut durchgeführt werden, so dass der sensorische Winkel sichtbar ist.
Wenn die seitliche Traktion des Magens nicht gut ist, kann sich eine spiralförmige Resektionslinie bilden. Um das Risiko einer Leckage zu verringern, sollte 1 cm Magenserosa am linken Rand der Klammerpatrone zu sehen sein, bevor der letzte Klammerer abgefeuert wird. Nach der Resektion werden Leckagen und Blutungen in der Klammernaht mit einem Endoskop überprüft.
Das Omentum wird an der Nahtlinie angenäht, um eine potenzielle Barriere für den Fall eines möglichen Lecks zu schaffen. Durch das Vernähen des Omentums oder des gastrokolischen Fettgewebes wird der Schlauch fixiert und die Biegung des Magens durch die Incisura angularis verhindert. Man geht davon aus, dass die LSG eine schlankmachende Wirkung hat, da sie restriktiv wirkt, den Ghrelinspiegel senkt und die Hormone PYY und GLP-1 durch die schnelle Passage der Nahrung nach distal erhöht. LSG wird bevorzugt bei Superfettleibigen und Patienten mit einem BMI <50 kg/m2 eingesetzt, die diese Methode wünschen. Bei der systemischen Untersuchung von 2500 Patienten (mittlerer BMI: 51,2 kg/m2), bei denen diese Methode angewandt wurde, lag der mittlere Übergewichtsverlust bei 55 %, die Komplikationsrate bei 8 % und die Sterblichkeitsrate bei 0,19 %.
Während die Diabetesremission bei der LSG 66,2 % betrug, kann bei 15 % der Patienten ein neuer bariatrischer Eingriff erforderlich sein (22,23). Die LSG ist zu einer häufig bevorzugten Methode allein oder in Kombination mit anderen Methoden bei der Behandlung der morbiden Adipositas geworden. Die wichtigste Komplikation ist die Leckage (2 %), die häufig in der Nähe des His-Winkels auftritt. Zu den Ursachen für die Leckage gehören die Platzierung der letzten Klammernaht in der Nähe der Speiseröhre, die Verengung der Incisura angularis und die Biegung des Schlauchmagens. GERD tritt bei 26 % der Patienten nach einer LSG auf. Im Falle einer refraktären GERD sollte eine Revisionsoperation durchgeführt werden.
Die FDA-Zulassung für LAGB liegt in den USA seit 2001 vor. Bei dieser Methode wird die Gewichtsabnahme durch die Reduzierung der Nahrungsaufnahme erreicht, da sie vollständig restriktiv wirkt. Proximal wird ein 25-30 cm langes Reservoir geschaffen, indem ein aufblasbares Silikonband 3 cm unterhalb des ösophagogastrischen Übergangs um den Magen gewickelt wird. Am anderen Ende des Bandes befindet sich ein Port, der unter der Haut platziert wird (Abbildung 3). Das Kaliber der Magenöffnung kann durch Befüllen und Entleeren des Silikonbandes mit Serum unter Röntgendurchleuchtung verändert werden. Das Band wird zunächst vollständig entleert platziert. Da Bandprolaps und -erosion seltener sind, hat sich die Pars-Flaccida-Technik durchgesetzt.
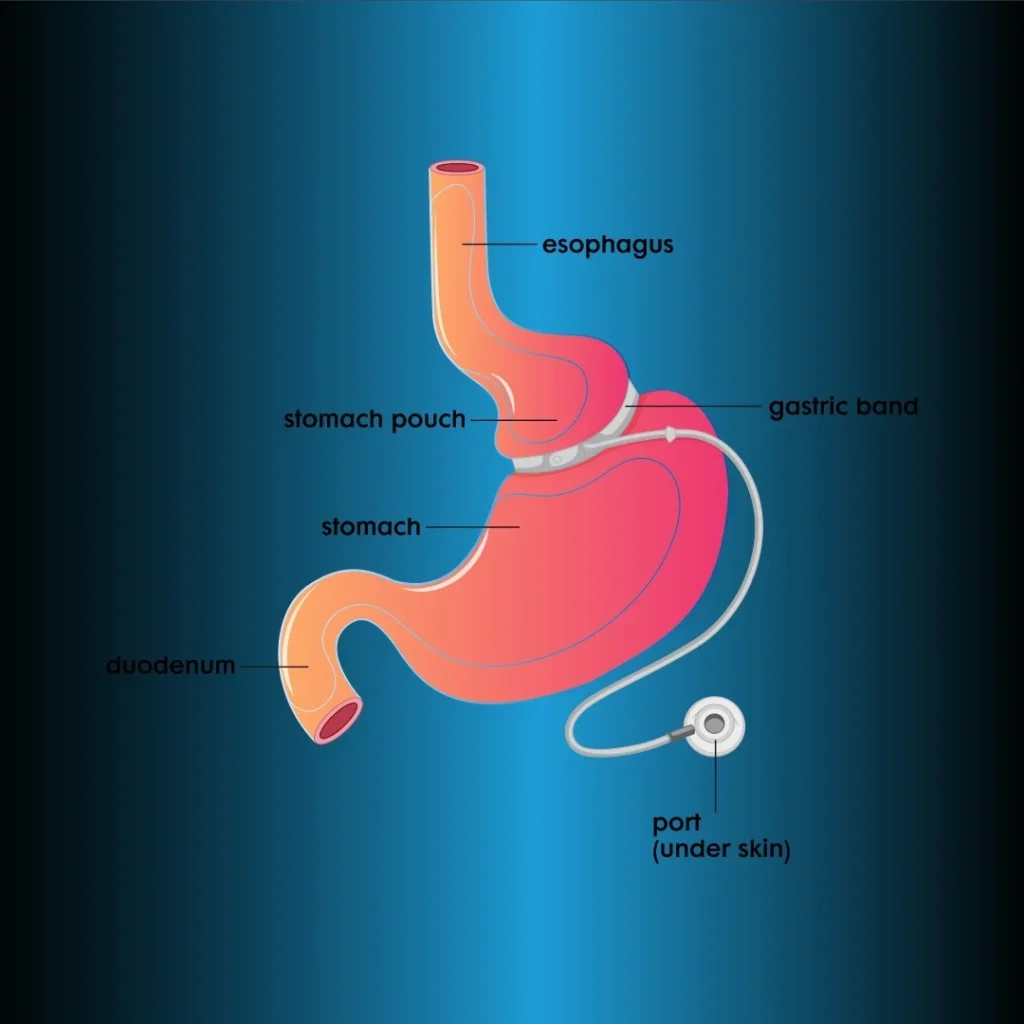
Laparoskopisches verstellbares Magenband (LAGB)
Da die LAGB-Methode häufige Nachuntersuchungen erfordert, sollte sie nur bei Patienten angewandt werden, die in der Nähe des Krankenhauses wohnen und leicht zu erreichen sind. Nach der Operation werden den Patienten lediglich Multivitamine empfohlen. Die Anpassung des Bandes ist ebenso wichtig wie die Operation. Bei dieser Methode ist ein Verlust von 0,5 kg pro Woche ideal. Die Patienten verlieren innerhalb von 7-8 Jahren nach dem Eingriff 58-60 % ihres Übergewichts. Die Komplikations- und Sterblichkeitsrate ist im Vergleich zu malabsorptiven Techniken geringer. Prolaps (3 %), Verrutschen (<3 %), Erosion des Bandes (1-2 %) und Komplikationen mit Port und Schlauch (5 %) können auftreten. Obwohl die hohe Reoperationsrate der wichtigste Nachteil ist, ist diese Technik in den USA immer noch beliebt.
Das Verfahren der biliopankreatischen Diversion und des duodenalen Switches (BPD-DS) wird häufig auch als duodenale Switch-Operation (DS) bezeichnet. Diese Technik ist eine Abwandlung der ursprünglichen biliopankreatischen Diversion, die 1979 von Scapinaro (28) beschrieben wurde. Die drei Hauptkomponenten dieser Technik sind die Bildung einer Magenmanschette mit Erhaltung des Pylorus, die distale ileoileale Anastomose und die proximale duodenoileale Anastomose. Wie bei der RYGB werden auch bei dieser Methode drei Darmschenkel gebildet. Die Nahrung fließt durch einen Schenkel (Rouxschen Schenkel), die Verdauungsflüssigkeiten (Galle) durch einen Schenkel (biliopankreatischer Schenkel) und die Nahrung und die Verdauungsflüssigkeiten durch den gemeinsamen Schenkel.
Bei der BPD-DS-Operation wird die kleine Krümmung des Magens entfernt und der Pylorus bleibt erhalten, während bei der ursprünglichen Operation nach Scapinaro der Pylorus erhalten bleibt. Außerdem wird der Pylorus bei der distalen Magenresektion entfernt. Bei beiden Techniken beträgt der Magenbeutel 250 ml und die Malabsorption wird durch Roux-en-Y-Rekonstruktion des distalen Darms erreicht.
Der Hauptschenkel wird 50-100 cm präpariert, der alimentäre Schenkel 250 cm, und der biliopankreatische Schenkel wird 100 cm proximal der Ileozökalklappe angeschlossen. Da der Pylorus bei der BPD-DS-Technik geschützt wird, treten Komplikationen wie Kreislauf, Dumping und Randgeschwüre seltener auf. Gleichzeitig kann diese Methode in Etappen durchgeführt werden, um Komplikationen zu verringern. Wenn mit der LSG keine ausreichende Gewichtsabnahme erreicht werden kann, wird die BPD nach 6-12 Monaten durchgeführt. Bei stark adipösen Patienten mit Typ-2-Diabetes ist die Blutzuckerkontrolle mit der BPD-DS-Operation besser als mit einer medizinischen Behandlung.
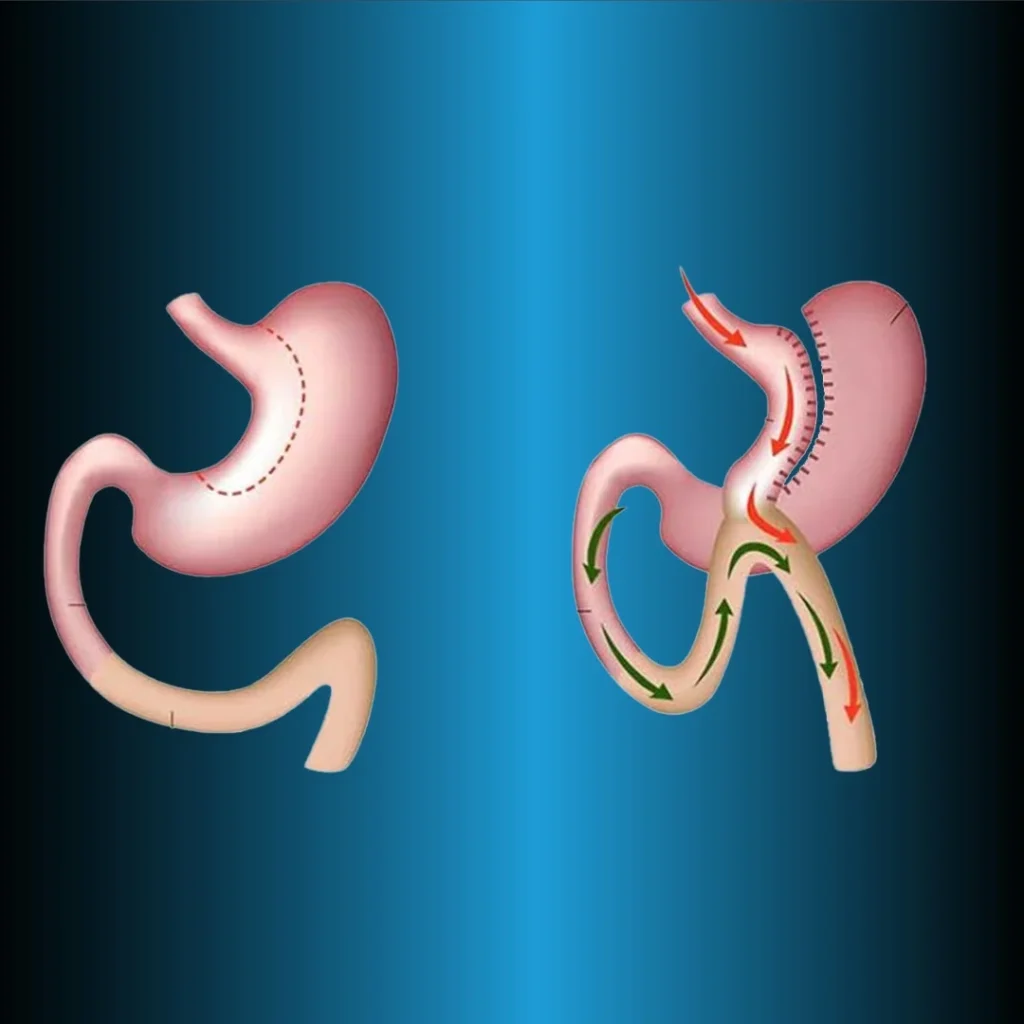
Biliopankreatische Diversion und Duodenalwechsel (BPD-DS)
Obwohl die Technik gut beschrieben ist und eine effektive Gewichtsabnahme erzielt wird, wird das BPD-DS-Verfahren nicht häufig durchgeführt. Während die SG zu einem frühen Gewichtsverlust führt, ist die gestörte Fettabsorption für den langfristigen Gewichtsverlust verantwortlich. Gleichzeitig erhöhen ein vermindertes Ghrelin und ein erhöhtes Peptid-YY den Gewichtsverlust bei BPD-DS. Daher können sowohl hormonelle als auch mechanische Veränderungen für den Gewichtsverlust bei dieser Technik verantwortlich sein.
Die operative Sterblichkeit liegt bei etwa 1 %. Die postoperativen Komplikationen sind ähnlich wie bei der RYGB. Die Patienten benötigen postoperativ hohe Dosen an Vitamin- und Mineralstoffpräparaten. Die Verbesserung der Komorbiditäten nach BPD-DS ist ausgezeichnet. 92 % der Diabetiker und 90 % der Patienten mit Schlafapnoe erholen sich vollständig, während 80 % der Asthmatiker ihre Medikamentendosis reduzieren.
Beim Vergleich von BPD-DS und RYGB bei superfetten Patienten waren die Besserungsraten bei Typ-II-Diabetes (100 % bzw. 60 %), Bluthochdruck (68,0 % bzw. 38,6 %) und Dyslipidämie (72,0 % bzw. 26,3 %) zugunsten der BPD-DS, während die Verbesserung von GERD bei RYGB höher war (76,9 % bzw. 48,57 %). Eine Vitaminsupplementierung zur Verhinderung einer postoperativen Mangelernährung erfordert eine engmaschige Überwachung.
Diese Methode kann für übergewichtige Personen empfohlen werden, für Personen, die sich nach restriktiven Methoden nicht mehr bewegen und ernähren können, und für Personen, die nach fehlgeschlagenen früheren Methoden eine Revisionsoperation benötigen. Diese Methode sollte nicht bei Personen angewandt werden, die nicht engmaschig überwacht werden können, deren Einkommen nicht für eine Vitaminzufuhr geeignet ist, und bei Personen mit einem früheren Kalzium-, Eisen-, Vitamin- und Mineralstoffmangel. Darüber hinaus sind die vertikale Bandgastroplastik (VBG), der laparoskopische Mini-Magenbypass (LMGB) und die laparoskopische große Krümmungsplikation (LBKP) weniger verbreitete Methoden in der morbiden Adipositaschirurgie.
Die bariatrische Chirurgie gilt als die wirksamste Methode zur langfristigen Gewichtsabnahme bei krankhaft fettleibigen Patienten. Die bariatrische Chirurgie führt zu einer Verbesserung von Stoffwechselstörungen wie Typ-2-Diabetes, Dyslipidämie und Bluthochdruck. Diese günstigen Auswirkungen sind auf endokrine Veränderungen sowie auf die Gewichtsabnahme zurückzuführen. Infolgedessen sinkt auch die Sterblichkeitsrate der Patienten. Alle diese positiven Auswirkungen können durch eine sorgfältige Auswahl der Patienten noch verstärkt werden. Derzeit werden vier wichtige bariatrische Verfahren (LRYGB, LSG, LAGB und BPD-DS) sicher und effektiv auf kosteneffektive und minimalinvasive Weise durchgeführt. Für weitere Informationen über bariatrische Chirurgie in der Türkei können Sie sich an Zaren Health wenden.
Hello!